میکرواینجکشن (ICSI)
میکرواینجکشن(ICSI)
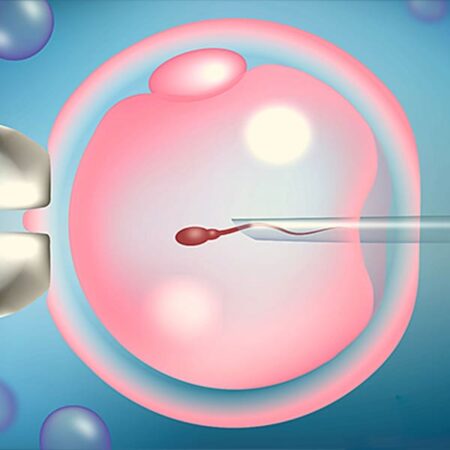
تکنیک میکرواینجکشن (تزریق اسپرم به داخل سیتوپلاسم تخمک) تحول عمده ای را در درمان ناباروری با علت مردانه ایجاد نمود.
در این روش، جنین شناس با استفاده از میکروسکوپی با بزرگنمایی بالا قادر به تمایز اسپرم های طبیعی از غیر طبیعی بوده و پس از بی حرکت کردن اسپرم به وسیله سوزنی بسیار نازک آن را به داخل تخمک تزریق می نماید.
عمل میکرواینجکشن در 30 الی 40 درصد موارد به علت ناباروری باعث مردانه انجام می شود.
میکرواینجکشن شانس باروری را در موارد زیر افزایش می دهد:
- 1 تعداد کم اسپرم ها
- 2 تحرک ضعیف اسپرم ها
- 3 اسپرم ها با اشکال ناهنجار زیاد
- 4 انسداد در اپیدیدیم و بیضه ها که مانع آزاد سازی اسپرم ها می شود.
- 5 وجود آنتی بادی ضد اسپرم
- 6 در موارد وازکتومی
- 7 در موارد عدم لقاح یا لقاح ضعیف با IVF
- 8 انزال برگشتی یا معکوس(انزال رتروگرید)
مراحل عمل ICSI
عمل ICSI شامل چندین مرحله است که در یک بازه زمانی چند هفته ای انجام می شود:
- مرحله اول: شامل آموزش به زوجین در مورد مراحل ICSI ، خطرات، منافع و تکنیک های تزریق داروها در منزل است.
- مرحله دوم: شامل تحریک تخمدانهای خانم با داروهای قوی محرک تخمک گذاری به منظور تولید چندین تخمک بالغ( به جای یک تخمک) است.
- مرحله سوم: شامل برداشت تخمک های بالغ تولید شده ازتخمدانها و اخذ نمونه اسپرم آقا می باشد.
- مرحله چهارم: شامل تزریق اسپرم به درون سیتوپلاسم تخمک ها و رشد جنینها در آزمایشگاه به مدت سه الی پنج روز است.
- مرحله پنجم: شامل انتقال یک یا چند جنین به داخل رحم است که ممکن است از جنین های تازه صورت گیرد یا به دلایل پزشکی پس از طی مدتی از جنینهای فریز انجام پذیرد.
مرحله اول: آگاهی رسانی
بیمار می تواند با مطالعه پمفلت های مربوطه، مراجعه به سایت و صفحه اینستاگرام مجموعه و همچنین بهره گیری از تجربیات پزشک معالج و کادر درمانی، اطلاعات مفیدی راجع به مراحل درمانی خود به دست آورد.
مرحله دوم: مرحله تحریک تخمدان ها
هدف از تحریک تخمک گذاری، داشتن حداقل 2 فولیکول با قطر 15 الی 18 میلی متر است. در بیشتر موارد بیش از 2 فولیکول و در برخی موارد بیشتر از 20 فولیکول رشد می کنند.
در این مرحله داروهای تحریک تخمک گذاری برای بیمار تجویز می شود تا به جای تولید یک تخمک، تخمدانها چندین تخمک بالغ تولید نمایند.
- معمولاً از بیمار خواسته می شود که در روز اول یا دوم خونریزی قاعدگی جهت انجام سونوگرافی مراجعه نماید. در صورتیکه در سونوگرافی انجام شده مشکل خاصی وجود نداشته باشد، داروهای تحریک تخمک گذاری تجویز شده و بیمار با انجام سونوگرافیهای پی در پی در فواصل چند روز یکبار، از نظر تخمک گذاری رصد می شود.
- وقتی که با سونوگرافی و آزمایش خون، بلوغ فولیکولها تایید شد، برای بیمار آمپول HCG به منظور بلوغ نهایی فولیکولها تجویز می شود که بایستی در ساعت مشخصی که به بیمار اعلام می گردد، تزریق شود. در حدود 36 ساعت پس از تزریق این آمپول، تخمک گیری انجام می شود. (در بعضی موارد به تشخیص پزشک، به جای آمپول HCG ، آگونیستهای هورمون GNRH یا داروی مناسب دیگری، تجویز می شود.)
عوارض درمان
داروهای محرک تخمک گذاری معمولاً به طور مستقیم منجر به ایجاد عارضه نمی شوند بلکه بزرگ شدن تخمدانها در طی درمان( در اثر تولید چندین تخمک)، منجر به ایجاد عوارضی از قبیل تورم شکم، احساس ناراحتی در شکم و در مواردی تهوع و استفراغ می گردد.
سندروم تحریک بیش از حد تخمدانها( OHSS)
- یکی از عوارضی است که در اثر بزرگی بیش از حد تخمدانها رخ می دهد و در آن بیمار احساس دل درد شدید و تهوع دارد و در صورتیکه درمان نشود، منجر به ایجاد لخته خون در پاها یا ریه ها و عدم تعادل مایعات و ایجاد خطرات جدی تر می شود.
- درجات خفیف این سندروم، در 2 الی 6 % بیمارانی که به منظور ICSI تحریک تخمک گذاری می شوند، رخ می دهد. موارد شدید، در 1% مواقع رخ داده و معمولاً در پی برداشت بیش از 20 تخمک، رخ می دهد.
- ریسک این سندروم را می توان در مواقعی که سطح استرادیول خون بیمار بالاست، یا در سونوگرافی، مقادیر زیادی فولیکول در حال رشد دیده می شود، با کنسل نمودن سیکل، انجام IVM یا با تجویز آگونیستهای GNRH به جای آمپول HCG ، به حداقل رسانید.
- علائم این سندروم، 3 الی 5 روز بعد از تخمک گیری به اوج خود می رسد. در این زمان است که پزشک می تواند برای انتقال یا عدم انتقال جنینها و فریز آنها تصمیم گیری نماید.
مرحله سوم: مرحله اخذ تخمک و اسپرم
- حدوداً 32 الی 36 ساعت پس از تزریق آمپول HCG ، طی یک عمل ساده ی سرپایی با یک بیهوشی مختصر، در اتاق جراحی، تحت هدایت سونوگرافی، تخمک ها از طریق واژینال(بدون ایجاد برش جراحی) با سوزنهای مخصوص تخمک گیری، گرفته شده و به آزمایشگاه، ارسال می گردند. به موازات انجام این عمل، آقا نیز نمونه اسپرم خود را تهیه نموده و به آزمایشگاه، تحویل می دهد.
(برخی آقایان به عللی نظیر انسداد مجاری آورنده اسپرم، در نمونه مایع منی آنها اسپرمی یافت نمی شود که اصطلاحاً به آنها آزواسپرم گفته می شود. در این بیماران معمولاً نمونه اسپرم، با عمل جراحی که TESE یا Micro TESE نامیده می شود، به طور مستقیم از بافت بیضه ها گرفته می شود و چون معمولاً این عمل قبل از قرارگیری بیمار در سیکل میکرواینجکشن انجام می شود، نمونه اسپرم استخراج شده از بافت بیضه فریز شده و صبح روز تخمک گیری خانم، از فریز خارج می شود.)
- پس از تخمک گیری بیمار به بخش ریکاوری و سپس به بخش زنان منتقل شده و سپس مرخص می شود.
- به علت عوارض بیهوشی،بیمار بایستی تا 24 ساعت پس از تخمک گیری رانندگی نکند و سر کار نرود.
- معمولاً اگر انتقال جنین تازه مدنظر باشد، از روز تخمک گیری یا فردای آن روز برای بیمار فرآورده های پروژسترونی (به صورت شیاف یا تزریقی) تجویز می شود که بایستی به طور مداوم و منظم مصرف شوند.
عوارض عمل تخمک گیری
عوارض این عمل نادر می باشد ولی از عوارض احتمالی آن می توان به موارد زیر اشاره کرد:
- کرامپهای لگنی
- خونریزی خفیف
- افزایش ترشحات واژینال
در صورتیکه این عوارض تداوم یابد یا شدید باشد، بایستی حتماً به پزشک معالج مراجعه شود.
مرحله چهارم: مرحله لقاح
پس از تخمک گیری، اسپرم با یک سوزن کوچک مخصوص زیر میکروسکوپ به درون تخمک تزریق می شود. شانس لقاح متعاقب عمل میکرواینجکشن در حدود 50 الی 70 درصد می باشد.
مرحله پنجم: مرحله انتقال جنین
- تقریباً 3 الی 5 روز بعد از تخمک گیری، 1 الی 2 تخمک که بارور شده و تبدیل به جنین شده اند، با یک کاتتر نازک و قابل انعطاف طی یک عمل سرپایی، بدون درد و بدون بیهوشی، از طریق سوراخ دهانه رحم به درون رحم انتقال داده می شوند و پس از آن بیمار می تواند مرخص شود و نیاز به استراحت نیز ندارد.
- گاهی بنا به عللی نظیر مناسب نبودن وضعیت اندومتر، احتمال سندروم هیپراستیمولیشن و .... ، پزشک یا جنین شناس ترجیح می دهند که در همان سیکل جنین ها منتقل نشوند بلکه فریز شده و در سیکلهای آتی، انتقال انجام شود. در اینصورت جنینها پس از گذراندن دوره ی 3 الی 5 روزه در آزمایشگاه، در نی های مخصوص و در جایگاههای مخصوص قرار داده شده و در تانکهای ازت در دمای منفی 196 درجه سانتی گراد فریز می شوند. در سیکلهای بعدی، پس از طی فرآیند آماده سازی رحم و اندومتر، این جنینها به رحم بیمار انتقال داده می شوند.
- امروزه مطالعات نشان داده که شانس بارداری با جنینهای فریز بیشتر از جنینهای تازه است. در کلینیک باروری پویش اکثر قریب به اتفاق موارد انتقال جنین، انتقال جنینهای فریز شده است.
چند جنین انتقال داده می شود؟
- تعداد جنین های انتقال داده شده، به سن زن، کیفیت جنین ها، سوابق بارداری و وجود یا عدم وجود سابقه سقط در بیمار بستگی دارد.
- به بیماران زیر 35 سال که اولین بار است که ICSI می شوند، معمولاً یک جنین انتقال داده می شود.
- در برخی موارد که میکرواینجکشن های ناموفق مکرر انجام شده است، ممکن است بنا به تشخیص پزشک، دو جنین انتقال داده شود تا شانس بارداری افزایش یابد ولی در این موارد شانس دوقلوزایی، افزایش می یابد.
- بعد از 40 سالگی نیز به دلیل کاهش شانس لانه گزینی، معمولاً تعداد جنین بیشتری انتقال داده می شود.
PGT
ممکن است بعضی زوجین حامل ژن بیماری خاصی بوده و یا جهش ژنی قابل انتقال به فرزندان خود داشته باشند. در این شرایط ممکن است بخواهند قبل از انتقال جنین، از سلامت جنینها اطمینان حاصل کنند. برخی از زوجین نیز خواهان جنسیت خاصی هستند، در این موارد آزمایش PGT روی جنین ها انجام می شود. باید توجه داشت که انجام این آزمایش، نیاز به غربالگریهای روتین بارداری در مراحل بعدی را مرتفع نمی سازد.
آزمایش بارداری پس از انجام ICSI
حدوداً 2 هفته بعد از انتقال جنین، آزمایش خون بارداری(βHCG) انجام می شود. لازم به ذکر است، انجام تست خانگی، از دقت کافی برخوردار نیست.
- در صورتیکه عدد βHCG، کمتر از 5 بود، جواب منفی است و حاملگی مطرح نیست.
- در صورتیکه عدد βHCG بیشتر از 10 بود، جواب مثبت است ولی آزمایش بایستی مجدداً 48 ساعت بعد تکرار شود تا از افزایش مطلوب آن اطمینان حاصل شود.
(حدوداً تا 21 روز بعد از انتقال جنین، سطح βHCG، هر 48 ساعت، دو برابر می شود.)
- در صورتیکه عدد تست دوم، دو برابر نشده یا کاهش یافته بود، تست خون مجدداً 48 ساعت بعد بایستی تکرار شود. در این شرایط این احتمال وجود دارد که جنین زنده نباشد یا در محل مناسب خود لانه گزینی نکرده باشد.
سونوگرافی
- در صورتیکه سطح βHCG به طور مطلوب افزایش یابد، اولین سونوگرافی بایستی 3 الی 4 هفته بعد از انتقال جنین انجام شود. در این زمان احتمال رویت ساک بارداری درون رحم وجود دارد.
- در حدود 5 الی 6 هفتگی بارداری ( 3 الی 4 هفته بعد از انتقال جنین)، کیسه زرده قابل رویت است. کیسه زرده وظیفه تغذیه جنین در مراحل ابتدایی بارداری را بر عهده دارد.
- ضربان قلب جنین معمولاً در 6 الی 6/5 هفتگی بارداری(4 الی 4/5 هفته پس از انتقال جنین)، با سونوگرافی قابل تشخیص می باشد.
مراقبتهای بارداری
در بیشتر موارد، مراقبتهای بارداری بین 6 الی 10 هفتگی بارداری آغاز می شود.

